L'épidémiologiste Joël Mossong est un spécialiste de la propagation des virus
Vous n'avez pas le temps ? Vous trouverez un résumé à la fin de cet article.
L'épidémiologiste Joël Mossong est un spécialiste de la propagation des virus et, dans sa thèse de doctorat, il a mis au point un modèle calculant le nombre de personnes au sein de la population qui doivent être vaccinées contre la rougeole pour atteindre l’immunité collective. Dans le cas de la rougeole, ce pourcentage était de 95 %.
Dans le cadre de la lutte contre la rougeole, l’immunité collective a pu être atteinte assez facilement grâce à l’immunisation naturelle et aux vaccinations. Mais qu'en est-il du nouveau coronavirus ?
Qu'est-ce que l'immunité collective ?
L'immunité collective est un terme utilisé en épidémiologie. Il désigne la protection indirecte contre une maladie infectieuse par le fait qu’une proportion suffisamment importante de la population est immunisée – soit par une infection antérieure (immunisation naturelle) soit par la vaccination – et ne peut donc plus transmettre le virus. En d'autres termes, le grand nombre de personnes immunisées qui ne sont plus contagieuses permet aussi de protéger de façon indirecte celles qui ne sont pas encore immunisées. Une fois que ce stade est atteint, le virus arrête de circuler, car il n’a pratiquement plus la possibilité d’infecter les gens.
Pour le coronavirus, un seuil de 70 % (d’individus immunisés) est souvent évoqué pour atteindre l'immunité collective. Ce même pourcentage est aussi cité lorsqu'on parle du nombre de personnes devant être vaccinées ou du seuil pour faire passer la valeur R en dessous de 1. Il s’agit toutefois de concepts différents. On ne peut pas mettre sur le même plan les personnes immunisées et les personnes vaccinées. Atteindre un certain pourcentage de personnes immunisées ne revient pas à atteindre l’immunité collective... pour cela, il faut aussi une immunité stérilisante.
Dans cet entretien avec Joël Mossong, nous parlerons du concept d'immunité collective. Un taux d’immunisation de 70 % est-il suffisant ? Combien de personnes devraient se faire vacciner pour atteindre l'immunité collective ? Dans un scénario où près de 70 % de la population seraient immunisés, est-ce que le virus disparaîtrait ou des épidémies continueraient-elles à se déclarer ? Combien de temps faudra-t-il avant un retour à la normale sans restrictions ?
Infobox
Joël Mossong a obtenu son diplôme de fin d’études secondaires à Diekirch, avant de partir en Angleterre, où il a obtenu d'abord un bachelier et un master en mathématiques, puis un doctorat en modélisation de programmes de vaccination contre la rougeole. Ensuite, il s’est lancé dans la recherche, d’abord au CRP-Santé, puis à partir de 2003 au LNS. Depuis 2020, il travaille à l'Inspection sanitaire, notamment au Contact Tracing.
Joël Mossong est également l'auteur d'une étude européenne qui a déterminé en 2008 le nombre moyen de contacts quotidiens d'un Luxembourgeois (résultat : 17,5). Pendant la pandémie de Covid-19, cette étude a été poursuivie via science.lu. Il a par exemple été constaté que pendant le confinement aux mois de mars et d'avril, le nombre de contacts quotidiens a baissé en dessous de 4. Les données de cette étude sont souvent utilisées pour paramétrer les modèles mathématiques. C'est pour cette raison que cette étude est souvent citée.
science.lu a publié une entrevue avec Joël Mossong en mars 2020, lorsqu’il était encore chercheur au LNS, qui a suscité une grande attention médiatique. Dans ce document, l'épidémiologiste luxembourgeois a été l'un des premiers à affirmer publiquement au Luxembourg que la pandémie de coronavirus ne serait pas une affaire de quelques semaines ou de quelques mois. Près d'un an plus tard, nous nous sommes à nouveau entretenus avec Joël Mossong pour obtenir une évaluation de la situation actuelle et de son évolution.
Joël Mossong sur Twitter : @Joël_mossong
Joël Mossong, les gens montrent des signes de fatigue pandémique et souhaitent un retour à la normale et à un monde sans restrictions. Tant qu'il n'existera pas de médicaments ou de traitements efficaces contre la Covid-19, notre seul moyen pour atteindre cet objectif est probablement l'immunité collective. Avec le vaccin, beaucoup entrevoient la lumière au bout du tunnel. Comment évaluez-vous la situation concernant l'immunité collective et les vaccins ?
En ce qui concerne la mise au point de vaccins, nous sommes très chanceux. Il ne va pas nécessairement de soi que des vaccins aussi efficaces soient disponibles si rapidement. La mise au point de vaccins constitue donc un élément positif dans cette crise, même si en ce moment, d'aucuns estiment que les choses n’avancent pas assez rapidement. Les vaccins nous permettront de contrôler bien mieux l'évolution de la pandémie et de regagner petit à petit des libertés.
Une fois que les personnes âgées et les patients à risque auront été vaccinés, cela aura un impact sur l’incidence des décès. Mais il n’y aura malheureusement pas de répercussions directes sur les capacités des unités de soins intensifs, car les personnes qui y sont traitées sont en moyenne un peu plus jeunes que celles qui décèdent. Cependant, dès que de larges pans de la population seront vaccinés, la pression sur les unités de soins intensifs et les hôpitaux s’allégera. Même si l'immunité collective n'aura pas encore été acquise, cela permettra de désengorger les unités de soins intensifs et les hôpitaux et les mesures de protection nécessaires pourront peu à peu être levées.
D'autres facteurs, tels que les tests rapides et notre compréhension croissante du virus nous permettront également d’appréhender de mieux en mieux le coronavirus et de retrouver des libertés.
Mais, pour ce qui est du concept d'immunité collective, je ne suis malheureusement plus aussi optimiste.
Pourquoi ?
Parce que de nombreuses incertitudes persistent.
Pour commencer, le pourcentage de 70 % souvent cité est une estimation approximative qui a été souvent évoquée au début de la pandémie. Actuellement, on ignore quelle serait une valeur réaliste pour l'immunité collective. Selon l'évolution de certains facteurs, elle pourrait également être sensiblement supérieure à ces 70 %, en partie à cause des variants plus contagieux du virus.
Infobox
Le chiffre de 70 % se base sur la valeur R du SARS-CoV-2. Au début de la pandémie, la valeur R a été évaluée à environ 3. Cela signifie que sans aucune mesure de protection et sans immunisation au sein de la population, une personne infectée contamine en moyenne trois autres personnes avec le SARS-CoV-2. Si le taux d’immunisation au sein de la population augmente, la valeur R baisse automatiquement.
Prenons un exemple : si un tiers de la population est immunisé, la valeur R passe de 3 à 2. Car à ce moment, sur les trois individus qu'une personne infectée contaminerait en moyenne, un serait déjà immunisé. La personne infectée ne contaminerait donc plus que deux autres personnes en moyenne. Si deux tiers de la population sont immunisés, la valeur R passe à 1 et la personne infectée ne contaminerait plus qu'un autre individu (deux seraient déjà immunisés en moyenne statistique). Une pandémie recule à partir du moment où la valeur R tombe en dessous du seuil de 1. C’est ainsi qu’on est arrivé à ce pourcentage de 70 % – soit un peu plus des deux tiers de la population – pour contrôler la pandémie par le seul moyen de l'immunisation (stérilisante) de la population.
Actuellement, la valeur R se situe autour de 1 au Luxembourg (avec de légères fluctuations vers le haut ou le bas). Les mesures de protection ont permis de la faire passer de la valeur initiale (3 dans cet exemple) à environ 1 actuellement. Ainsi, une fois les deux tiers de la population immunisés, des mesures de protection supplémentaires ne seraient pas nécessaires pour faire baisser la valeur R en dessous de 1. Voilà pour la théorie.
Celle-ci repose toutefois sur l'hypothèse qu’il existe une immunité dite stérilisante. Car si toutes les personnes vaccinées peuvent encore transmettre le virus et qu’elles peuvent se recontaminer, la valeur R ne baissera pas. Peu de gens tomberont encore malades, mais des chaînes d'infection continueront à apparaître.
Deuxièmement, il faut une grande volonté de la population de se faire vacciner pour endiguer le virus et, si possible, atteindre l’immunité collective. Nous ignorons à ce jour si une telle volonté existe.
Et troisièmement, pour atteindre l’immunité collective, les personnes immunisées ne doivent plus être en mesure de transmettre le virus. Une fois les gens vaccinés ou guéris du coronavirus, il faudrait une « immunité stérilisante », ce qui signifie que les personnes vaccinées ne peuvent plus contaminer d’autres personnes. Toutefois, cette question n’est pas encore suffisamment élucidée à l'heure actuelle. Des résultats prometteurs indiquent que les vaccins réduisent la probabilité d’une transmission. Mais le pourcentage n'a pas encore été déterminé avec certitude. Il faut toutefois le connaître pour savoir si le concept d'immunité collective peut fonctionner et, dans l'affirmative, où se situe la valeur seuil.
Cela ne laisse pas présager un retour imminent à une vie sans mesures de protection
J'ai bon espoir que les vaccins nous aideront à retrouver progressivement une certaine normalité. Et plus les gens seront disposés à se faire vacciner, plus il y aura de chances que ce soit le cas. Mais je pense qu'il faudra encore un certain temps avant que nous puissions nous passer complètement de toutes les mesures de protection. Tout au long du parcours vers la fin de la pandémie, avant de pouvoir nous passer complètement des mesures de protection à l'échelle mondiale, nous vivrons une phase pendant laquelle nous devrons recourir par moments à des mesures de protection supplémentaires, du moins temporairement ou dans certains domaines. Il peut s'agir, par exemple, de l'obligation temporaire de porter un masque, de l'interdiction temporaire d’organiser de grands événements, de l'obligation de procéder à des tests avant d’assister à des événements ou encore du respect des règles pour la réduction des contacts. Le tout, toujours en fonction des taux d’infection et de la charge qui pèse sur les systèmes de soins de santé. Par rapport à la situation actuelle, nos conditions de vie vont toutefois s'améliorer sensiblement.
L'immunité collective peut être obtenue lorsqu'un nombre suffisant de personnes ont contracté la maladie et développé une immunité naturelle et/ou qu'un pourcentage suffisant de personnes ont été vaccinées. Que sait-on de l'immunité après une infection ?
Au début de la pandémie, on ignorait pendant longtemps si les personnes acquièrent une immunité naturelle une fois qu'elles sont guéries. Mais de plus en plus d'études donnent de l'espoir à cet égard. Une étude a révélé, par exemple, que 95 % des sujets possédaient encore des anticorps huit mois après avoir surmonté la maladie. Des données récentes provenant des tests de dépistage à grande échelle montrent qu'un peu plus de 10 % de la population luxembourgeoise possède des anticorps et donc une certaine immunité.
Toutefois, l'immunité naturelle ne semble pas aussi forte que l'immunité induite par la vaccination. Il existe actuellement des doutes quant à la persistance de l'immunité naturelle dans le temps. C'est pourquoi il existe des propositions, comme celle de la Haute Autorité de santé en France, de vacciner les personnes ayant contracté la Covid-19 il y a plus de trois mois, mais en leur administrant qu’une seule dose. Pour ces gens, la maladie ferait pour ainsi dire fonction de première dose et la vaccination serait la dose de rappel. L'Espagne souhaite également procéder de la sorte.
Tant qu'il n'existe pas de données plus précises sur l'immunité naturelle, la vaccination constitue-t-elle la méthode de choix pour atteindre l'immunité collective ?
C’est exact. Les personnes guéries de la maladie bénéficient certes d'une certaine protection. C'est très bien. Mais nous ne pouvons pas laisser libre cours au virus pour atteindre l'immunité collective – comme certains pays l'ont brièvement envisagé au début de la pandémie, même si aucun d’entre eux n'a poursuivi sur cette voie – car un tel scénario serait catastrophique. En effet, un grand nombre de personnes tomberaient malades, beaucoup souffriraient du Covid long et le nombre d'hospitalisations et de décès se multiplierait. On peut le calculer facilement sur la base de modèles épidémiologiques, qui ont été affinés entre-temps et brossent un tableau fidèle de la situation, et il existe un consensus à ce sujet, tant au niveau de la science qu'au niveau de la santé publique.
Combien de personnes devraient se faire vacciner pour parvenir à cette immunité collective ? Ici, le même chiffre que le seuil pour atteindre l'immunité collective, à savoir 70 %, est souvent cité. Mais on ne peut pas forcément mettre sur le même plan les personnes vaccinées et les personnes immunisées ?
C’est correct. Si l'objectif est d’avoir un taux d’immunisation de 70 % au sein de la population, il faudrait qu’une proportion supérieure se fasse vacciner, car les vaccins ne sont pas efficaces à 100 %.
Et si les vaccins ne permettent pas une immunité stérilisante ?
Dans ce cas, il faudrait vacciner pratiquement tout le monde pour parvenir à contrôler la pandémie par le seul moyen de la vaccination.
L'immunité collective fait qu'il n'est pas nécessaire que la population tout entière soit immunisée pour prévenir des épidémies majeures. En effet, les personnes non immunisées sont protégées de façon indirecte par les personnes vaccinées dans leur environnement. Ce scénario ne fonctionne toutefois que si les personnes immunisées ne transmettent pas le virus. S'il s'avère que les vaccins n'empêchent pas la transmission du virus, alors il n'y a pas d'immunité collective. Dans ce cas, seules les personnes vaccinées sont protégées contre la maladie et les personnes non immunisées ne sont pas à l’abri d'une infection.
Dans ce cas, les vaccins permettraient néanmoins de réduire sensiblement le nombre de personnes malades et auraient donc un effet non négligeable. En d'autres termes, même si nous ne parvenions pas à l’immunité collective, nous nous retrouverions, grâce aux vaccins, dans un scénario où une personne infectée pourrait encore contaminer d'autres individus, mais où pratiquement plus personne ne tomberait malade.
Mais, comme nous l’avons évoqué, il existe un espoir fondé que la vaccination réduise la probabilité de transmission. Or, tant que nous ne savons pas exactement de quel pourcentage la probabilité de transmission est réduite, nous ne pouvons pas estimer avec précision le seuil d’immunité collective.
Et il existe des tentatives d'administrer le vaccin par voie nasale plutôt que par voie sanguine afin de réduire le taux de transmission.
C’est exact. Et cette technique semble prometteuse. L'idée est que les personnes vaccinées qui reçoivent le vaccin par injection sanguine possèdent à l'intérieur du corps une immunité systémique contre le virus. Mais dans les muqueuses nasales, une infection peut toujours survenir et par conséquent entraîner une transmission virale. Si le vaccin est (en plus) administré par voie nasale, l’immunisation a également lieu à ce niveau. Et les transmissions sont tuées dans l'œuf. Comme vous pouvez le constater, les possibilités sont nombreuses. Mais beaucoup d’incertitudes persistent pour l’heure. Et il incombe aux scientifiques de les évoquer ouvertement.
Supposons à présent qu’il existe une immunité stérilisante ou que la probabilité que les personnes vaccinées transmettent le virus est fortement réduite. Pourquoi le taux de 70 % de la population pourrait-il ne pas suffire pour atteindre l'immunité collective ?
En partie à cause des mutations. Et parce que nous avons peut-être mal évalué la valeur R au début. L'immunité collective dépend du taux de reproduction R (voir aussi l'infobox ci-dessus). Au début de la pandémie, le nombre R = 3 a été beaucoup mentionné dans les médias. Entre-temps, les estimations varient beaucoup plus, oscillant plutôt entre 2 et 6. Plus le taux de reproduction est élevé, plus la valeur pour l'immunité collective est élevée. Si la valeur R est plus élevée, par exemple à cause des variants, le seuil d'immunité collective est également plus élevé.
Comment le calcule-t-on exactement ?
La formule est la suivante :
H = 1-1/R.
H est la valeur de l'immunité collective et R le taux de reproduction.
Si nous prenons par exemple un taux de reproduction de 3, nous arrivons à 0,66. Par conséquent, 66 % de la population devraient être immunisés pour que l’immunité collective puisse s’installer. La valeur de 70 % a été beaucoup citée, parce que la valeur R estimée au début de la pandémie était en partie un peu plus élevée.
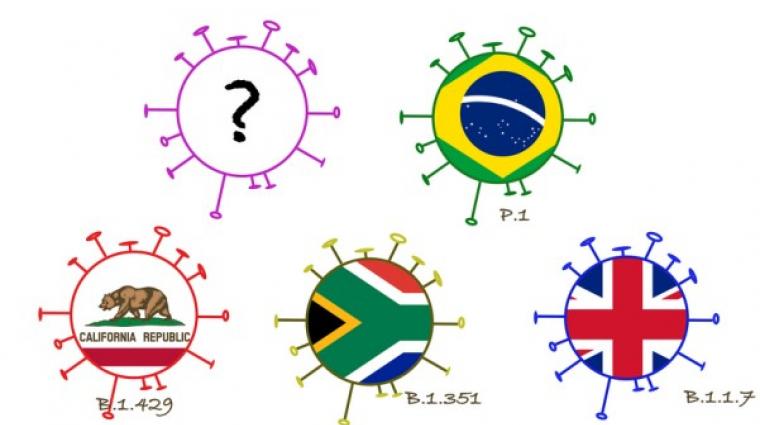
Mais prenons à présent par exemple le variant britannique. Selon les estimations, il serait 30 à 80 % plus contagieux que la souche originale. Partons de l’hypothèse qu'il est 50 % plus contagieux que la souche initiale. Dans ce cas, la valeur R passerait de 3 à 4,5. Le seuil d'immunité collective serait alors de 78 % et non plus de 66 %.
Les données du Contact Tracing indiquent que le variant britannique au Luxembourg est jusqu'à 70 % plus contagieux que les variants qui circulaient jusqu’à présent, car la probabilité que les contacts soient testés positifs a augmenté. Avec une telle valeur, plus de 80 % de la population devrait être immunisés pour que l'immunité collective puisse être atteinte. Le même constat s'applique au variant sud-africain, qui à ce jour a été détecté moins fréquemment au Luxembourg que le variant britannique.
Au Luxembourg, le variant britannique a maintenant pris le dessus. Dans un échantillon représentatif, le variant britannique représentait 57,6 % des échantillons positifs. et le variant sud-africain 4,5 %.
Infobox
Les chercheurs de la Research Task Force estiment actuellement que le variant britannique est plus contagieux de 39 %. Ils déterminent cette valeur à l’aide d’une autre procédure, qui fait appel à l'intelligence artificielle et l’ajustent aux données. (Dans le rapport de la semaine passée, elle a été estimée à 37 %.) Les valeurs provenant du Contact Tracing suggèrent un potentiel d'infection plus élevé. Le fait est que la science n'est pas encore en mesure de quantifier cette valeur avec précision, d'où ce chiffre vague de 30 à 80 %. Il reflète l'incertitude liée aux données dont nous disposons.
La valeur R ne dépend pas seulement du virus lui-même, mais il est aussi influencé largement par notre comportement.
Tout à fait. Actuellement, la valeur R au Luxembourg n'est pas de 3, ni de 4,5 ou plus, mais d'environ 1. Il fluctue en permanence autour de ce seuil. Cette situation s’explique en grande partie par notre comportement social. Plus nous limitons le nombre moyen de contacts physiques que nous entretenons en tant que société, moins nous sommes susceptibles de transmettre le virus et plus la valeur R est faible. Sur le chemin vers l'immunité collective, l'objectif sera toujours de maintenir cette valeur en dessous du seuil de 1 afin de contrôler la pandémie.
Quels facteurs déterminent la valeur R ?
Trois facteurs servent principalement à la calculer :
- D = duration : la durée moyenne d'une infection (c'est-à-dire la période pendant laquelle une personne infectée est contagieuse)
- C = contact rate : le taux de contact (c'est-à-dire le nombre de contacts que les personnes entretiennent en moyenne)
- P = probability of transmission : la probabilité qu'une transmission se produise lors d'un contact.
La formule de la valeur R est la suivante : R = D x C x P
Grâce aux restrictions actuellement en vigueur et à nos comportements sociaux actuels, nous avons réduit à la fois les contacts (C) et la probabilité de transmission (P) (nous entretenons moins de contacts et grâce aux règles de distanciation, au port de masque et au lavage fréquent des mains, nous réduisons la probabilité d’une transmission lors des contacts). Par conséquent, la valeur R n'est actuellement pas comprise entre 2 et 6, mais elle est d’environ 1. On constate donc que nous maîtrisons nous-mêmes certains facteurs. D'autres facteurs sont hors de notre portée : les mutations peuvent, par exemple, avoir pour conséquence d’augmenter la durée de contagiosité des personnes infectées ou doter le virus de meilleurs mécanismes pour contaminer les gens, et donc augmenter la probabilité de transmission.
Quelle serait la valeur R si on levait toutes les mesures de protection ?
Personne ne peut vraiment le dire, parce que notre comportement social ne serait probablement pas celui du début de la pandémie et qu’il s'adapte toujours à la situation, et parce que le virus a changé.
Conclusion : un certain nombre de facteurs font qu’une volonté de la population de se faire vacciner supérieure aux 70 % souvent cités serait probablement nécessaire. Ça va être compliqué...
Tant que nous ne pourrons pas vacciner les enfants et les adolescents, il sera difficile de maîtriser le virus par le seul moyen de la vaccination, sans autres restrictions telles que le port du masque, les règles de distanciation et la limitation du nombre de personnes qui peuvent se retrouver pour faire la fête ensemble. Les enfants de moins de 16 ans représentent plus de 17 % de la population au Luxembourg. Sans ce pan de la population, il faudrait un taux de vaccination extrêmement élevé parmi le reste de la population. Cependant, des études sont menées chez les adolescents et les enfants. Si tous les groupes de la population peuvent se faire vacciner, l'objectif redevient un peu plus réaliste. Tout cela, à condition qu’il existe une immunité stérilisante.
Supposons maintenant que nous ayons atteint le seuil d'immunité collective. N'y aura-t-il plus d'épidémies de Covid-19 à partir de ce moment-là ?
Selon toutes prévisions, nous ne sommes pas près de nous débarrasser de ce virus. Il deviendra probablement endémique, c'est-à-dire local, et saisonnier, comme la grippe et les autres infections respiratoires provoquées par les coronavirus humains. Il y aura donc toujours des contagions et des chaînes de contagion dans notre pays et dans le reste du monde. Toutefois, plus le nombre de personnes immunisées est élevé, plus il est probable que les chaînes d'infection seront rompues rapidement et moins il est probable que de grandes épidémies qui pourraient entraîner une saturation du système de santé se déclareront.
Y a-t-il d'autres raisons pour lesquelles des foyers pourront continuer d’apparaître une fois que l'immunité collective aura été atteinte ?
Oui, si des variants apparaissent contre lesquels les vaccins n’offrent pas de protection et notre système immunitaire n'est pas armé.
Et parce qu'il y aura toujours des groupes d'amis, des familles ou d’autres groupes d’appartenance - appelés des « clusters » - qui seront plutôt en faveur ou contre la vaccination. Au sein des clusters à faible taux d'immunisation, des chaînes d'infection plus ou moins importantes pourront continuer à se produire.
Infobox
Le seuil d'immunité collective est une moyenne statistique pour un pays entier. Si, d'un point de vue statistique, le seuil a été atteint dans l'ensemble du pays, il se peut que le taux de vaccination soit plus faible dans une région donnée – et donc que des épidémies continuent de s'y déclarer au niveau régional.
Ces petites chaînes de contagion au sein de petits clusters individuels ne justifieront toutefois plus les mesures draconiennes en vigueur actuellement ?
Un consensus semble se dégager sur l’importance de ne pas laisser les systèmes de santé nationaux et régionaux respectifs s'effondrer afin d’assurer qu'ils puissent continuer à fonctionner. Les mesures de précaution devraient toujours être prises en fonction de la situation. Plus il y a de personnes immunisées, plus il est facile de contrôler le virus, moins il y a de risque de surcharger les systèmes de santé et moins il faut de mesures de protection. En attendant d’atteindre un taux d'immunité élevé dans la population, il est toujours important de trouver le bon équilibre.
Parlons du scénario de l'immunité collective, où les mesures de protection pourraient être totalement levées – le virus serait si bien contrôlé grâce à l’immunisation de la population qu'aucune mesure supplémentaire ne serait nécessaire à long terme – si l'on part du principe que les personnes immunisées sont très peu susceptibles de transmettre le virus. Quand une telle immunité collective pourrait-elle être atteinte ?
Je ne peux pas vous donner une date précise. Mais cela prendra probablement un certain temps. Il sera déjà difficile de trouver en Europe suffisamment de gens souhaitant se faire vacciner pour qu’une immunité collective puisse s'installer. Toutefois, il faudra beaucoup plus de temps pour qu’un nombre suffisant de personnes soient vaccinées en Afrique, en Amérique du Sud et dans certaines régions d'Asie. Tant que le virus continuera de circuler massivement dans le monde, de nouveaux variants continueront d’apparaître. Certains d'entre eux pourraient s’avérer résistants au vaccin ou à l'immunité naturelle, comme on le suggère déjà avec le variant sud-africain, par exemple. Par conséquent, il se pourrait qu'en Europe, une seule vaccination ne soit pas suffisante et que nous devions être vaccinés régulièrement contre les nouveaux variants, éventuellement à intervalles d’un ou de deux ans. C'est le cas du vaccin contre la grippe, qui est adapté chaque année aux variants les plus courants.
Tout dépendra donc de la rapidité avec laquelle nous parviendrons à un taux d’immunisation suffisant à l’échelle mondiale contre les variants en question.
Je pense que ce processus prendra un certain temps, probablement plusieurs années. Cela dépend de nombreux facteurs. D'ici là, il faudra probablement par moments recourir à nouveau temporairement à des mesures de protection au niveau régional ou national si des épidémies majeures apparaissent – si la situation l’exige. Il ne doit pas toujours s'agir de mesures draconiennes. Il pourrait s'agir de mesures telles que la réalisation d’un test avant d’assister à un événement, l’obligation temporaire de porter le masque, des interdictions temporaires d’organiser de grands événements, etc.
Boris Johnson a annoncé un calendrier pour lever progressivement les restrictions au Royaume-Uni. Qu’en pensez-vous ?
Les Britanniques sont bien en avance sur nous en matière de vaccination. La volonté de se faire vacciner y est élevée et la vaccination avance relativement rapidement. Ils ont également décidé très tôt d’accorder la priorité à la première injection plutôt qu’à l’administration des deux doses. Une telle démarche permet, pendant la phase initiale de la campagne de vaccination, d’administrer une première dose à deux fois plus de personnes. Si la volonté de se faire vacciner demeure aussi forte et que la vaccination se poursuit à ce rythme, il est réaliste qu'ils assouplissent les restrictions plus tôt là-bas que cela ne sera le cas ici. Des pays tels que le Royaume-Uni ou Israël montreront à quels résultats on peut s’attendre lorsqu’une grande proportion de la population est prête à se faire vacciner.
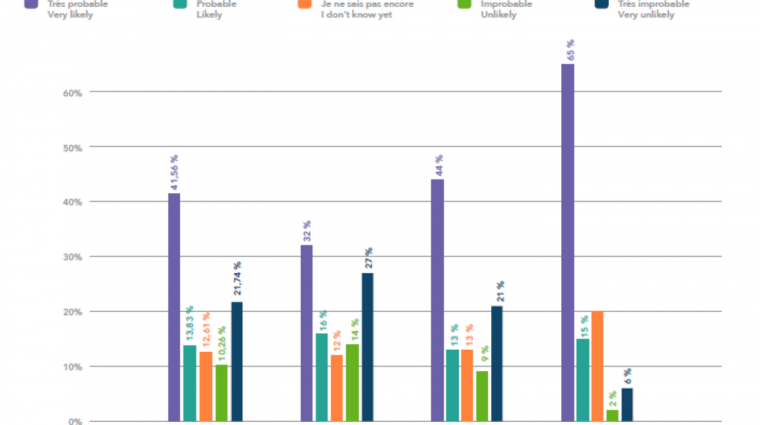
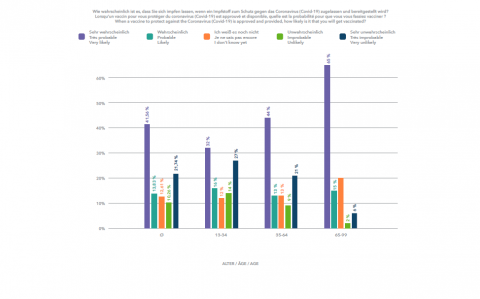
Avec votre aide, nous avions publié sur science.lu une enquête non représentative sur la volonté de la population de se faire vacciner au Luxembourg. À cette époque, au début du mois de décembre, 55 % des personnes interrogées avaient déclaré qu'elles souhaitaient se faire vacciner. Cela semble loin des niveaux dont nous avons parlé ici, qui se situent plutôt aux alentours de 70 ou 80 %. En même temps, l'enquête dépeignait la situation à ce moment donné. La volonté de la population de se faire vacciner varie au fil du temps.
C’est vrai. Au départ, les gens étaient sceptiques. Les vaccins ont été mis au point rapidement. Beaucoup voulaient d’abord voir comment agissent les vaccins et dans quelle mesure ils sont sûrs lorsqu'ils sont utilisés chez des millions de personnes. Les bons résultats obtenus jusqu'à présent rassurent, ce qui me porte à croire que la disposition à se faire vacciner augmentera encore. Un scénario similaire se produit de façon récurrente dans les campagnes de vaccination : la volonté de se faire vacciner augmente et, à un certain moment, la vaccination prend effet dans la population et la propagation de la maladie est ralentie. La maladie n'apparaît plus comme une menace et la volonté de se faire vacciner diminue à nouveau.
Infobox
L'enquête n'était pas représentative. Joël Mossong déclare à ce propos : « L'étude n'étant pas représentative, il se peut qu’il existe des biais au niveau des détails. Toutefois, compte tenu du grand nombre de participants et des résultats, qui étaient somme toute très semblables aux valeurs observées en Belgique, en Allemagne et en France, on peut supposer que le résultat global était proche de ceux qu’on aurait obtenus avec une étude représentative. »
...le paradoxe classique de la prévention...
Exactement. Les mesures de prévention sont victimes de leur propre succès. Souvent, une nouvelle épidémie se produit après cette phase et la volonté de se faire vacciner augmente à nouveau.
Certains lecteurs pourraient penser que si l'immunité collective ne s’installe pas aussi rapidement, il n’est pas nécessaire de se faire vacciner. Qu'en dites-vous ?
Ce ne serait pas une bonne chose. Je pense que chacun doit décider lui-même s'il souhaite se faire vacciner ou s’il prend le risque de contracter le virus au cours des prochains mois ou des années à venir. Le plus grand obstacle à l'acquisition de l’immunité collective, et donc à une future levée des mesures de protection, c'est le manque de volonté de la population de se faire vacciner.
Que dites-vous des différents vaccins ? Le vaccin d'AstraZeneca a actuellement une moins bonne réputation que celui de BioNTech/Pfizer, par exemple. Est-ce que le vaccin d’AstraZeneca est un vaccin de moins bonne qualité ?
Nous avons besoin de tous les vaccins disponibles. Plus nous serons nombreux à nous faire vacciner, moins nous aurons besoin de restrictions. Et le vaccin d'AstraZeneca est aussi un bon vaccin. Il est très efficace pour éviter des formes graves de la maladie. Et des preuves solides attestent une efficacité nettement plus élevée du vaccin d'AstraZeneca lorsqu’on espace bien les doses – ce qui est actuellement le cas au Luxembourg.
Je pense que les vaccins sont le meilleur outil dont nous disposions pour sortir de cette situation. Du moins, tant qu'aucun traitement efficace ni aucun médicament efficace n'auront été trouvés. D'ici là, le meilleur vaccin est celui qu’on a sous la main.
Synthèse
Pour mettre fin à la pandémie, l'objectif est d'atteindre l'immunité collective. Le chiffre de 70 % est souvent mentionné dans ce contexte : 70 % de la population doivent être immunisés pour que l’immunité collective s’installe et que nous puissions revenir à une vie normale. Les vaccins sont porteurs d'espoir. Joël Mossong partage l'optimisme pour ce qui est des vaccins. Plus il y a de personnes qui se font vacciner, plus la situation se détendra. Mais il n'est pas aussi optimiste quant à l'acquisition de l’immunité collective dans un avenir proche. D’après lui, le calcul n'est pas si simple : « Trop d'incertitudes persistent pour pouvoir estimer si et quand l'immunité collective sera atteinte. » Cependant, Joël Mossong trouve important que les scientifiques évoquent ces incertitudes ou les paramètres pertinents. Voici une énumération de ces incertitudes :
- le seuil des 70 % souvent mentionné pour l'immunité collective pourrait être trop faible, entre autres en raison des mutations.
- Le seuil d'immunité collective ne peut actuellement être estimé que de façon approximative, car la valeur R sous-jacente, elle aussi, ne peut être estimée que de façon approximative et dépend dans une large mesure de la situation.
- Pour que l'immunité collective fonctionne, il faut une immunité stérilisante. À l’heure actuelle, on ignore toujours si et dans quelle mesure les personnes immunisées peuvent transmettre le virus, et partant, si et à partir de quand l'immunité collective sera atteinte.
- Si, par exemple, 80 % de la population doit être immunisée pour atteindre l'immunité collective, nous ne savons pas encore quelle proportion de la population il faudrait vacciner. Étant donné que l'efficacité n'est pas absolue et que la probabilité de transmission chez les personnes vaccinées n'est pas nulle, la proportion de personnes prêtes à se faire vacciner devra probablement être supérieure au seuil d'immunité collective.
- On ignore aussi quelle sera la volonté de la population de se faire vacciner. Toutefois, celle-ci pourrait s’avérer beaucoup plus élevée que celle que nous connaissons actuellement.
- Même une fois que l'immunité collective sera atteinte en Europe, il faudra encore du temps pour que ce soit le cas dans le monde entier. Et d’ici là, il sera difficile de revenir à un monde aussi interconnecté que celui d'avant-pandémie et le risque d’apparition de variants qui pourraient également affecter l'Europe reste élevé.
Joël Mossong conclut qu'il faudra probablement un certain temps pour parvenir à une immunité collective à l’échelle mondiale et pouvoir lever toutes les mesures de protection. D'ici là, on peut partir du principe que les gouvernements pourront parfois, du moins temporairement et au niveau régional, imposer des mesures de sécurité pour éviter la saturation des systèmes de santé.
L'épidémiologiste luxembourgeois se montre néanmoins optimiste et pense que la vaccination contribuera à améliorer sensiblement la situation, parce qu'elle permet d'éviter les formes graves de la maladie et de mieux contrôler le virus. « Plus la volonté de se faire vacciner est grande, moins il faut de mesures de protection », explique Joël Mossong.
Auteur : Jean-Paul Bertemes (FNR)
Rédaction : Michèle Weber (FNR)